POLICY BRIEF
Wstęp
Współczesne systemy ochrony zdrowia zmagają się z problemem nierównowagi pomiędzy popytem na usługi zdrowotne a ich podażą, co skłania do poszukiwania rozwiązań, które z jednej strony będą racjonalizowały zapotrzebowanie, a z drugiej strony optymalizowały dostępność do adekwatnych, skutecznych i efektywnych świadczeń. Miarą powodzenia tych działań jest poprawa stanu zdrowia populacji, jakości jej życia oraz racjonalności wykorzystania zasobów. Zgodnie z definicją WHO prawdopodobieństwu zwiększenia przez usługi zdrowotne oczekiwanych efektów leczenia, zgodnych z aktualnym stanem wiedzy medycznej sprzyja jakość ochrony zdrowia [1]. Celem strategicznym każdego systemu powinno być zatem dążenie do zapewnienia odpowiedniej jakości, rozumianej zgodnie z teorią Deminga jako proces, w którym wybrany obszar opieki modyfikujemy w następstwie oceny jego zgodności ze standardem. Ewaluacja stopnia spełnienia standardu pozwala identyfikować obszary dalszych zmian, które pozwalają zbliżyć się do wcześniej zdefiniowanego standardu. Powtarzalność tego podejścia określa się mianem cyklu zapewnienia jakości. Upowszechnienie tego podejścia prowadzi do równoważenia systemu.
Liczne analizy polskiego systemu ochrony zdrowia [2-4] jednoznacznie wskazują na potrzebę poprawy jakości w wymiarze struktury realizowanych procesów oraz osiąganych wyników już to z perspektywy klinicznej jako efektów leczenia (clinical outcome), już to z perspektywy pacjenta poprzez ocenę satysfakcji czy doświadczeń (Patient-Reported Experience Measures – PREMs). Kluczową rolę w realizacji tego celu odegrać muszą wytyczne i szczegółowe ścieżki (standardy) postępowania diagnostyczno-medycznego oraz dodatkowo organizacyjne, których zdefiniowanie i właściwe osadzenie w systemie należy uznać za kamień milowy w budowie zrównoważonego i zorientowanego na wartość zdrowotną systemu.
Jakość jako nowy paradygmat polskiej ochrony zdrowia
Uchwałą Rady Ministrów z dnia 27grudnia 2021 r. w sprawie ustanowienia polityki publicznej przyjęto kluczowy dla przyszłości systemu opieki zdrowotnej w Polsce dokument strategiczny pt. „Zdrowa Przyszłość. Ramy strategiczne rozwoju systemu ochrony zdrowia na lata 2021-2027, z perspektywą do 2030 r.”, będący kontynuacją dokumentu „Policy Paper dla ochrony zdrowia na lata 2014-2020. Krajowe ramy strategiczne”. Opracowanie to stanowi politykę publiczną w rozumieniu koncepcji systemu zarządzania rozwojem Rzeczypospolitej Polskiej realizowanego na podstawie ustawy o zasadach prowadzenia polityki rozwoju. Dokument opisujący główne wyzwania oraz wskazujący kierunki zmian i rozwoju systemu ochrony zdrowia powstał jako realizacja zobowiązania Rzeczypospolitej Polskiej jako państwa członkowskiego UE i warunkuje możliwości korzystania ze środków unijnych na realizację określonych działań w ramach funduszy polityki spójności.
Dokument w sposób nowoczesny postrzega jakość w systemie ochrony zdrowia, odnotowując jej złożoność i wielowymiarowość w następujących aspektach:
• skuteczności,
• bezpieczeństwa
• wydajności ekonomicznej,
• dostępu do opieki (także równości),
• akceptowalności,
• dostosowania do potrzeb zdrowotnych (responsywność),
• odpowiedniości udzielonych świadczeń (co do ich rodzaju),
• udzielania świadczeń w odpowiednim czasie,
• zapewnienia ciągłości udzielania świadczeń,
• poziomu satysfakcji,
• poprawy stanu zdrowia.
Regulator w ramach strategicznych dla ochrony zdrowia celów operuje definicją jakości zgodną z podejściem WHO, w myśl którego „jakość” to świadczenie, które odpowiada określonym kryteriom i aktualnemu stanowi wiedzy medycznej w ramach posiadanych zasobów, zapewniając pacjentowi maksymalną korzyść zdrowotną oraz minimalne ryzyko utraty zdrowia [4]. W podrozdziale „Kierunki Interwencji” wprowadzono jako punkt 2: „Poprawę jakości, przyjazność i efektywność świadczonych usług zdrowotnych poprzez standaryzację i reorganizację opieki”, uzasadniając to stwierdzeniem, że: „System ochrony zdrowia powinien zapewniać świadczenia o wysokiej jakości klinicznej, tj. gwarantujące bezpieczeństwo oraz wysoką skuteczność popartą aktualnym stanem wiedzy naukowej i standardami sztuki medycznej”.
Niestety, zaproponowany Projekt ustawy o jakości w opiece zdrowotnej i bezpieczeństwie pacjenta w brzmieniu z 6 października 2022 r. oraz jego kolejne wersje zdaje się odbiegać w swym zakresie od dokumentu strategicznego, opierając konstrukcję całego systemu jakości na:
• autoryzacji,
• wewnętrznych systemach zapewnienia jakości i bezpieczeństwa,
• akredytacji,
• rejestrach medycznych,
• Rejestrze Zdarzeń Niepożądanych.
Intencją ustawodawcy jest, aby jakość w opiece zdrowotnej była definiowana i mierzona przez wskaźniki odnoszące się do trzech obszarów: klinicznego, zarządczego i konsumenckiego. W porównaniu do pierwszej wersji projektowanej ustawy w tej ostatniej (poselskiej) znacznie więcej miejsca poświęcono jakości klinicznej, która powinna być mierzona zestawem wskaźników odnoszących się do poziomu i efektów realizowanych świadczeń opieki zdrowotnej. Wskazano kilka konkretnych wskaźników (np. powtórne hospitalizacje z tej samej przyczyny czy zgony w trakcie hospitalizacji, w okresie do 30 dni, 1 roku i pięciu lat od zakończenia hospitalizacji), rozszerzając ich listę o efekt zdrowotny, co należy uznać za szczególnie wartościowy parametr. Jednocześnie w uzasadnieniu do omawianego aktu prawnego złożonego w formule inicjatywy poselskiej, który ma tworzyć podwaliny budowy systemu zorientowanego na jakość, zrezygnowano ze stwierdzenia, że w codziennej praktyce medycznej i organizacji procesu udzielania świadczeń zdrowotnych istotną rolę odgrywają zalecenia, wytyczne, opinie czy też rekomendacje wydawane przez towarzystwa naukowe, zespoły ekspertów w poszczególnych dziedzinach medycyny albo konsultantów krajowych. Co wydaje się istotnym niedookreśleniem podstawy, na której oparty zostanie pomiar efektu leczenia.
Całkowicie pominięto rolę i znaczenie wytycznych klinicznych, standardu procedur medycznych czy organizacyjnych, których popularyzacja i zakotwiczenie w praktyce klinicznej powinna być zasadniczym celem instytucji regulacyjnych. Taka marginalizacja wytycznych towarzystw naukowych zaskakuje w kontekście bardzo rozbudowanego rozdziału dotyczącego tworzenia i prowadzenia rejestrów medycznych, które mają stanowić narzędzie do oceny jakości opieki. Standaryzowanie jakości diagnostyki i leczenia pacjentów poprzez określanie ścieżek pacjentów w systemie w oparciu o wytyczne postępowania klinicznego jest wyrównywaniem szans na uzyskanie porównywalnych wyników opieki bez względu na miejsce zamieszkania czy inne czynniki społeczno-ekonomiczne.
Definicje i miejsce standardów w przepisach regulujących opiekę zdrowotną
Według Amerykańskiego Stowarzyszenia Jakości (ASQ) standardy jakości to dokumenty, które zawierają wymagania, specyfikacje, plany, wytyczne lub cechy, które warunkują, że materiały, procesy, produkty i usługi są odpowiednie do ich celu [5].
Ministerstwo Zdrowia definiuje standardy jako zbiór rekomendacji opracowywanych zwykle przez towarzystwa naukowe lub zespoły ekspertów w poszczególnych dziedzinach medycyny, które odnoszą się do wszystkich działań zapobiegawczych, diagnostycznych i leczniczych, które najczęściej przedstawiane są jako wytyczne lub ścieżki postępowania medycznego. Jest to model uznanych profesjonalnych działań leczniczych, pielęgnacyjnych, rehabilitacyjnych, diagnostycznych lub organizacyjnych, opartych na aktualnej wiedzy medycznej i tworzonych zgodnie z zasadami Evidence-Based Medicine (EBM), które stanowią bardzo ważne wskazówki merytoryczne w codziennej praktyce medycznej i powinny służyć do oceny jakości świadczeń [6].
Pojęcie standardów pojawia się w ustawie o działalności leczniczej. Minister zdrowia może określać w formie rozporządzenia standardy opieki zdrowotnej w wybranych dziedzinach medycyny lub w określonych podmiotach wykonujących działalność leczniczą. Do czerwca 2016 r. zakres tego uprawnienia obejmował standardy postępowania medycznego. Po tej dacie Minister Zdrowia może określać tylko standardy o charakterze organizacyjnym, odnoszące się wyłącznie do kwestii organizacyjnych świadczonej opieki, nie określając przy tym, jakie czynności mają zostać podjęte oraz w jaki sposób udzielane są świadczenia zdrowotne.
W 2017 r. wprowadzono w art. 11 ust. 3 ustawy z dnia 27 sierpnia 2004 r. o świadczeniach opieki zdrowotnej finansowanych ze środków publicznych (Dz. U. 2017, poz. 1938, z późn. zm.) możliwość ogłaszania przez ministra właściwego do spraw zdrowia po zasięgnięciu opinii Agencji Oceny Technologii Medycznych i Taryfikacji (AOTMiT) w drodze obwieszczenia zaleceń postępowania dotyczących diagnostyki i leczenia w zakresie świadczeń finansowanych ze środków publicznych, odrębnie dla poszczególnych dziedzin medycyny. Zalecenia te opracowane powinny być przez odpowiednie stowarzyszenia, będące zgodnie z postanowieniami ich statutów towarzystwami naukowymi o zasięgu krajowym, zrzeszającymi specjalistów w danej dziedzinie medycyny. Pierwsze takie zalecenia opracowane zostały przez AOTMiT wraz z ekspertami klinicznymi dla raka piersi i opublikowane w ramach obwieszczenia MZ w 2019 r. W okresie pandemii Agencja opracowała Polskie zalecenia diagnostyczno-terapeutyczne oraz organizacyjne w zakresie opieki nad osobami zakażonymi lub narażonymi na zakażenie SARS-CoV-2, których pierwszą wersję opublikowano 25 kwietnia 2020 r., a ostatnią w dniu 7 kwietnia 2022 r.
W tym zakresie Agencja korzysta z międzynarodowego narzędzia AGREE II oraz zaleca tworzenie nowych wytycznych w oparciu o ADAPTE jako metodykę ich adaptacji w systemie ochrony zdrowia. Wytyczne podsumowują aktualną wiedzę medyczną, ważą korzyści i szkody wynikające z procedur diagnostycznych i leczenia oraz podają konkretne zalecenia oparte na tych informacjach. Powinny one również dostarczać informacji o dowodach naukowych zdefiniowane w oparciu o Evidence-Based Medicine (EBM), czyli medycynę opartą na dowodach lub Evidence-Based Practice (EBP), czyli o medycynę opartą na faktach w formie wytycznych ogłaszanych przez europejskie i krajowe towarzystwa naukowe. Nie mają one jednak rangi obowiązującego prawa. Ich stosowanie w praktyce medycznej wynika m.in. z kodeksu etyki lekarskiej oraz z ustawy o zawodzie lekarza, w których podkreśla się, że lekarz powinien ograniczać swoje czynności do tych zgodnych z aktualnym stanem wiedzy, do której uzupełniania i doskonalenia jest zobowiązany.
Jednakże nadal problemem w polskim systemie jest zarówno często brak wytycznych, jak i brak szczegółowych schematów (standardów) postępowania dla wielu problemów zdrowotnych. Z drugiej strony w obszarach, dla których wytyczne powstały, nie wypracowano mechanizmów ich upowszechnienia oraz ewaluacji stopnia ich przestrzegania w codziennej praktyce klinicznej.
Istniejący od 20 lat system akredytacji przeprowadzanych na zlecenie Ministerstwa Zdrowia przez Centrum Monitorowania Jakości w Ochronie Zdrowia (CMJ) w podmiotach szpitalnych i placówkach Podstawowej Opieki Zdrowotnej (POZ) waliduje opracowanie i wdrożenie procedur zorientowanych na poprawę jakości i bezpieczeństwa, lecz nie uwzględnia szerokiego standardu postępowania diagnostyczno-terapeutycznego i nie analizuje stopnia ich wpływu na osiągnięte wyniki kliniczne. Akredytacja jest ważnym narzędziem zapewnienia jakości, wskazuje na niezbędne procedury dotyczące organizacji opieki nad pacjentem, również w zakresie komunikacji i praw pacjenta, a także na standardowe procedury dotyczące postępowania przy przyjęciu pacjentów w stanach nagłego zagrożenia życia, przynajmniej dla takich przypadków jak świeży zawał serca, udar mózgu, wstrząs, obrażenia wielonarządowe, wyziębienie pacjenta czy zakażenia. Jednakże na koniec 2022 r. systemem akredytacji było objętych 185 POZ na ponad 6 tys. istniejących oraz 171 szpitali [7] na 1305 istniejących (prywatnych i publicznych – stan na rok 2022) [8].
W kontekście dyskusji o standardach medycznych należy także wspomnieć o roli i zadaniach, jakie ustawodawca przypisał Państwowym Instytutom Badawczym, w szczególności odpowiedzialności za opracowywanie i opiniowanie standardów w zakresie m.in. ochrony zdrowia, a także warunków przestrzegania tych standardów [9]. Biorąc pod uwagę, że takie instytuty funkcjonują już w obszarze onkologii, kardiologii, a w bliskiej przyszłości być może także geriatrii, reumatologii, rehabilitacji oraz neurologii i psychiatrii, to wydaje się możliwe, że rolę koordynatora procesu opracowywania standardów i ich ewaluacji minister właściwy ds. zdrowia powierzy podległym sobie jednostkom.
Rola standardów postępowania w procesie podnoszenia jakości opieki zdrowotnej
Opieka zdrowotna wysokiej jakości to taka, w której zasoby medyczne, kadrowe, infrastrukturalne i finansowe są zorganizowane w możliwie najbardziej efektywny sposób. Miarą wysokiej jakości jest opieka skuteczna, bezpieczna, dostępna, równa, efektywna kosztowo, przyjazna pacjentom. Na jakość udzielanych świadczeń opieki zdrowotnej składają się w szczególności: standardy dotyczące warunków lokalowych, standardy wyposażenia w sprzęt i aparaturę medyczną w związku z rodzajem udzielanych świadczeń oraz standardy dotyczące personelu medycznego, odnoszące się do minimalnych kwalifikacji personelu oraz normy zatrudnienia. Nowocześnie rozumiana jakość w opiece zdrowotnej uwzględnia także korzyści dostarczane pacjentom w wyniku realizacji danego procesu lub danej procedury medycznej oraz zapewnienie dostępu do nowoczesnych terapii, zgodnych z aktualnymi wytycznymi towarzystw naukowych. Ocena tak rozumianej jakości uwzględnia nie tylko świadczenie usług, ale przede wszystkim wpływ realizacji danego procesu lub procedury na stan zdrowia i jakość życia pacjenta.
Każdy z tych atrybutów może i powinien być opisany konkretną miarą i wskaźnikiem. Można je podzielić na wskaźniki struktury (np. warunki lokalowe, cechy używanego sprzętu, kwalifikacje personelu), procesu (kolejność procesu diagnostyczno-terapeutycznego, czas realizacji poszczególnych etapów postępowania, dostępność, komunikacja z pacjentami), wyniku (kliniczne – mierniki ogólnego stanu zdrowia, wskaźniki swoiste dla chorób; z perspektywy pacjenta – zadowolenia lub doświadczeń pacjentów). Literatura przedmiotu zawiera wiele dowodów na istotny wpływ wyboru wskaźników oceny jakości na zachowania wszystkich interesariuszy. Dlatego wybór wskaźników, dzięki którym ocenia się jakość, jest jednym z najważniejszych czynników decydujących o jakości w medycynie i jej zmianie [10-14].
Standardy dotyczące warunków lokalowych, cech sprzętu i aparatury oraz personelu medycznego można stosunkowo łatwo określić, mając na celu stopniową poprawę jakości udzielanych świadczeń. Należy jedynie uwzględnić, że nadmiernie ich wygórowanie, nieuwzględniające ograniczeń w dostępie do zasobów może skutkować tym, że wielu świadczeniodawców nie będzie mogło ich spełnić, co może skutkować ograniczeniem dostępności do świadczeń i ostatecznie obniżyć jakość ocenianą na poziomie całego systemu lub jego części.
Standardy dotyczące procesu udzielanych świadczeń są znacznie trudniejsze. Szczególnie trudny i wymagający jest dobór wskaźników pozwalających ocenić wynik postępowania medycznego. Jest to efekt szybkiego postępu nauki i dynamicznych zmian zasad postępowania w wielu obszarach medycyny, a także mnogości czynników mogących wpływać na zasadność zastosowania danego postępowania, wpływających na prawdopodobieństwo osiągnięcia zakładanego wyniku zdrowotnego. Wielu ekspertów wskazuje, że w tym obszarze można posługiwać się jedynie wytycznymi towarzystw naukowych i grup ekspertów. Źle wybrane mierniki mogą w szybkim tempie doprowadzić do znaczącego pogorszenia jakości udzielanych świadczeń i znaczącego zmniejszenia jego dostępności. Przykładowo zdefiniowanie wskaźnika wyniku jako częstość zgonu może łatwo doprowadzić do zmniejszenia dostępności do danej procedury pacjentom większego ryzyka i na poziomie całego systemu zwiększyć śmiertelność (z powodu nieoptymalnego leczenia pacjentów najbardziej zagrożonych zgonem), a więc obniżyć jakość opieki medycznej.
Ponadto istotne jest, aby miary jakości procesu wynikały z przyjętej polityki jakości. Zdefiniowaniu i pomiarowi poddawane powinny być te procesy, które uznaje się za strategiczne dla systemu i pojedynczych obszarów opieki zdrowotnej. Jeśli takimi są np. skrócenie czasu oczekiwania na diagnozę i włączenie leczenia lub kompleksowość opieki, to mierniki powinny wykorzystywać takie kategorie danych, które odnoszą się do tych celów. Istotne jest, aby w ocenie procesów mierzyć te aspekty, na które realizatorzy mają wpływ i które nie są wrażliwe na zmieniające się uwarunkowania zewnętrzne.
Narzędziem wspierającym proces ewaluacji stopnia przestrzegania standardów są rejestry medyczne, bardzo słabo rozwinięte w polskim systemie. Wykorzystanie danych gromadzonych w rejestrach już funkcjonujących nie jest procesem transparentnym i uporządkowanym.
Według Komisji Europejskiej „inwestowanie w zdrowie” (investing in health) to kompleksowy proces inwestycji budżetów narodowych i unijnych w optymalny stan zdrowia obywatela i społeczeństwa, w sprawnie działające systemy ochrony zdrowia oraz w zmniejszanie nierówności w zdrowiu [15]. Dobry stan zdrowia obywateli jest wartością samą w sobie (health is a value in itself) [16], a także warunkiem koniecznym dla zapewnienia dobrobytu socjalnego i gospodarczego wspólnoty [17]. Zdrowie obywateli ma bowiem fundamentalny wpływ na wyniki gospodarcze narodów i wspólnoty poprzez zabezpieczenie produktywności, efektywności pracy, kapitału ludzkiego i budżetów publicznych. Inwestowanie w zdrowie jest więc stymulatorem wzrostu gospodarczego (health expenditure is recognised as growth-friendly expenditure) [18], pod warunkiem racjonalności decyzji o alokacji zasobów.
Narzędziem racjonalizującym tę politykę są priorytety zdrowotne, które wskazują na obszary o krytycznym znaczeniu dla zdrowia publicznego, których właściwe zabezpieczenie pozwala osiągnąć najwyższy przyrost jakości opieki, a w konsekwencji wartości zdrowotnej w danej populacji. To dla tych dziedzin i problemów zdrowotnych w pierwszej kolejności powinny być wyznaczane jasne wytyczne dotyczące diagnozy i zarządzania chorobą. Każdy standard powinien składać się z uporządkowanego zbioru konkretnych, zwięzłych i mierzalnych stwierdzeń, które mają na celu stymulowanie rozwoju kompetencji profesjonalistów medycznych i podmiotów leczniczych poprzez pomiar stopnia ich spełnienia. Gdy są one właściwie monitorowane, zapewniają wgląd w bariery i „białe plamy” w rozwoju praktyki klinicznej opartej na dowodach. Ich istnienie utrudnia stosowanie optymalnych schematów leczenia lub mocno je spowalnia.
Rolą regulatora zorientowanego na stałe podnoszenie jakości powinno być zagwarantowanie dostępu do wszystkich technologii i rozwiązań, które pozwalają nie tylko efektywnie zarządzać daną chorobą, lecz także wspierać rozwój opieki nad pacjentami z wielochorobowością. Zidentyfikowane luki niedoboru technologii, np. dostępu do innowacyjnej terapii lub nowego świadczenia ambulatoryjnego, powinny być podstawą dla planów refundacyjnych, zaś luki nadmiaru, np. z powodu zmniejszającego się zapotrzebowania na hospitalizacje, skłaniać do działań ograniczających inwestycje w tym zakresie.
Istotnym ograniczeniem w polityce planowania rozwoju systemu ochrony zdrowia, którego podstawą są mapy potrzeb zdrowotnych, czy też w ocenie wniosków inwestycyjnych w mechanizmie IOWISZ jest brak standardów organizacyjnych i diagnostyczno-terapeutycznych, które precyzowałyby rzeczywiste potrzeby w zakresie dostępu do kadr, technologii medycznych, zarówno lekowych i nielekowych, jak również organizacyjnych.
Rola wytycznych medycznych jest widoczna w procesie refundacji leków, aczkolwiek trudno jest jednoznacznie stwierdzić, że na tym etapie ich usankcjonowania w polskim prawie są one fundamentem inwestycji w jakość opieki zdrowotnej.
Przykłady dobrych praktyk w Europie i w Polsce w zarządzaniu jakością opieki w oparciu o standardy kliniczne
Quality and Outcomes Framework to system motywacyjny wdrożony w Wielkiej Brytanii w warunkach podstawowej opieki zdrowotnej do zapewniania minimalnych standardów jakości w kluczowych chorobach przewlekłych i koncentracji na wynikach klinicznych. System integrujący dane raportowane z poziomu placówki POZ z krajową bazą danych (NHS Digital) wspiera lekarzy pierwszego kontaktu w przeglądzie i monitorowania pacjentów według najnowszych wytycznych National Institute for Health and Clinical Excellence (NICE) [19]. Praktyki lekarskie są oceniane i wynagradzane za osiągnięcie wyznaczonych celów, opisanych wskaźnikami, które podlegają sukcesywnej aktualizacji wraz z publikacją najnowszych wytycznych NICE. Obecnie funkcjonuje 56 wskaźników z 19 obszarów klinicznych [20].
Kompleksowa Opieka Specjalistyczna nad pacjentem po zawale (KOS-Zawał). KOS-Zawał jest znakomitym przykładem dobrej współpracy między towarzystwem naukowym a instytucjami odpowiedzialnymi za kształt systemu opieki zdrowotnej. Pomysł i koncepcja opieki koordynowanej po zawale serca skrystalizowały się w dyskusjach toczonych w Polskim Towarzystwie Kardiologicznym [21]. Następnie pomysł został poddany ewaluacji przez pracowników i ekspertów AOTMiT. Ostatecznie, po stosownych modyfikacjach i udoskonaleniach, został wdrożony do polskiego systemu u opieki zdrowotnej. Tryb oraz warunki udzielania świadczeń w ramach KOS-Zawał zostały opisane w Rozporządzeniu MZ [22] oraz Zarządzeniu Prezesa NFZ [23]. KOS-Zawał, wśród wielu innowacyjnych cech, charakteryzuje się wyeksponowaniem oceny jakości udzielanych świadczeń medycznych, a także premiowaniem osiągnięcia zalecanego poziomu niektórych wskaźników jakości. Dobrymi przykładami są brak opóźnienia realizacji jednego z modułów KOS-Zawał, a innym powrót do pracy zawodowej pacjentów po zawale serca. Decyzją MZ podmioty realizujące świadczenia w programie KOS-Zawał zobowiązane są do raportowania do NFZ wskaźników, które mogą służyć całościowej ocenie efektów leczenia i wypłaty kolejnych premii finansowych [24]. Obecnie program KOS-Zawał realizowany jest w ponad stu ośrodkach. Wykazano, że objęcie opieką w ramach tego programu jest związane z wyższą jakością opieki medycznej, w tym także większą dostępnością kilku ważnych procedur medycznych, co przekłada się na mniejsze ryzyko konieczności ponownej hospitalizacji i zgonu pacjentów po zawale serca [25]. Co nie mniej ważne pacjenci wyrażają bardzo korzystne opinie o jakości opieki medycznych w ramach KOS-Zawał: 96% z nich wskazuje, że objecie opieką w ramach KOS-Zawał miało korzystny wpływ na stan ich zdrowia [26]. Jest to jedyny obecnie działający w Polsce program opieki koordynowanej, który w okresie kilkuletniej już obserwacji ewidentnie udowodnił korzyści dla pacjentów.
Kompleksowa Opieka Specjalistyczna nad świadczeniobiorcami leczonymi z powodu otyłości olbrzymiej KOS-BAR, realizowana w formule pilotażu finansowanego przez NFZ, zapewnia pacjentom dostęp do opieki, której zasady, tryb oraz warunki udzielania zostały jasno opisane w Rozporządzeniu MZ [27] oraz Zarządzeniu Prezesa NFZ [28]. System zarządzania jakością opieki według określonego standardu oparto na pomiarze efektów leczenia przy użyciu wskaźników, które podzielono na trzy grupy: wskaźniki efektów bariatrycznych (związane z obniżeniem masy ciała), wskaźniki efektów metabolicznych (związane z ustąpieniem lub zmniejszeniem wybranych parametrów medycznych, określanych jako powikłania otyłości spowodowanej nadmierną podażą energii), wskaźniki chirurgiczne. Zaznaczenia wymaga proces wypracowania założeń programu i systemu monitorowania jego jakości, w który zaangażowana była grupa ekspertów skupionych w Sekcji Chirurgów Bariatrycznych Towarzystwa Chirurgów Polskich wspierana przez ekspertów Instytutu Zarządzania w Ochronie Zdrowia oraz Center of Value Based Healthcare Uczelni Łazarskiego, specjalizujących się we wdrażaniu rozwiązań nakierowanych na wartość zdrowotną w oparciu o EBM [29]. Podmioty realizujące świadczenia w programie pilotażowym zobowiązane są do raportowania do NFZ wskaźników, które posłużą do oceny efektów leczenia i wypłaty premii finansowej.
Podsumowanie
Rekomendacje systemowe z podziałem na działanie i podmiot odpowiedzialny
Poprawa jakości opieki zdrowotnej w Polsce warunkowana jest wzmocnieniem roli i miejsca standardów organizacyjnych oraz diagnostyczno-terapeutycznych w codziennej praktyce medycznej, bez których przestrzegania nie będzie możliwy postęp w sferze skuteczności i bezpieczeństwa oraz efektywności organizacyjnej.
Wychodząc naprzeciw potrzebie zwiększenia skuteczności opieki zdrowotnej w Polsce, której miarami powinny być: poziom nierówności w dostępie do usług zdrowotnych wysokiej jakości, osiągane wyniki leczenia oraz efektywność alokacji środków publicznych, niezbędne wydaje się doprecyzowanie znaczenia i sposobu wykorzystania wytycznych tworzonych przez towarzystwa naukowe, grupy eksperckie lub Państwowe Instytuty Badawcze.
Na poniższym schemacie (ryc. 1) zaproponowano docelowy model tworzenia i wdrażania wytycznych w formie standardów organizacyjnych lub/i diagnostyczno-terapeutycznych, ze szczególną rolą ministra zdrowia oraz podległych mu instytucji w szczególności AOTMiT i NFZ.
1. Mechanizm tworzenia i wdrażania standardów postępowania diagnostyczno-leczniczego oraz organizacyjnych:
a) Standardy postępowania diagnostyczno-leczniczego oraz organizacyjne dla danego zakresu medycyny są wypracowywane na podstawie wytycznych klinicznych towarzystw naukowych lub grup ekspertów lub Państwowego Instytutu Badawczego (PIB), prowadzącego działalność w danej dziedzinie medycyny z inicjatyw własnej lub na zlecenie ministra właściwego ds. zdrowia (zgodnie z metodyką ADAPTE lub w oparciu o wytyczne tworzenia wytycznych postepowania klinicznego zgodnie z zaleceniami WHO [30] i podobnie jak w innych Agencjach HTA (vide HAS [31], NICE lub w oparciu o metodykę GRADE [32]).
b) Standardy na wniosek Ministra Zdrowia opiniuje AOTMiT (na podstawie AGREEI lub na podstawie raportów oceny technologii medycznych).
c) Zwalidowane standardy postępowania diagnostyczno-klinicznego wraz ze standardem organizacyjnym oraz z miernikami i wskaźnikami ich pomiaru publikowane są przez ministra zdrowia w formie obwieszczenia w Biuletynie Informacji Publicznej.
d) W obwieszczeniu wskazana jest data powszechnego wdrożenia standardu postępowania oraz organizacji, które gwarantują dostęp do opieki wysokiej jakości dla wszystkich ubezpieczonych, bez względu na miejsce korzystania ze świadczenia zdrowotnego.
e) Proces wdrażania, monitorowania i ewaluowania przestrzegania standardu koordynuje konsultant krajowy we współpracy z konsultantami wojewódzkimi lub PIB w danej dziedzinie w oparciu o dane gromadzone w rejestrach medycznych, danych sprawozdawanych do NFZ czy Centrum e-Zdrowia (CeZ), a docelowo dane powinny być gromadzone na Platformie P1.
f) Wyniki z ewaluacji standardu służą procesowi rozwoju kompetencji podmiotu leczniczego, są wykorzystywane w procesach autoryzacji i akredytacji podmiotów leczniczych oraz uwzględniane w modelach finansowania świadczeń (np. premiowania wysokiego stopnia realizacji standardu).
2. Zadaniem MZ powinno być wypracowanie mechanizmów finansowania prac podejmowanych przez towarzystwa naukowe / PIB nad standardami postępowania (np. konkursy ABM na opracowanie nowych standardów postępowania na zlecenie MZ, dotacje celowe).
3. Zadaniem MZ i prezesa NFZ powinno być włączenie standardu w system świadczeń gwarantowanych, włącznie z zapewnieniem odpowiedniego finansowania oraz dostępu do danych niezbędnych do wyznaczania wskaźników.
4. Konieczne jest wprowadzenie systemu, w ramach którego opublikowane standardy byłyby cyklicznie przeglądane i ewentualnie modyfikowane zgodnie z postępem medycyny, w tym w związku z pojawianiem się dowodów na skuteczność nowych technologii oraz procedur medycznych i na mniejszą efektywność dawniej stosowanych, a także w związku z dowodami na korzyści wynikające z realizacji danych procedur w zmienionych warunkach lokalowych, sprzętowych oraz personalnych.
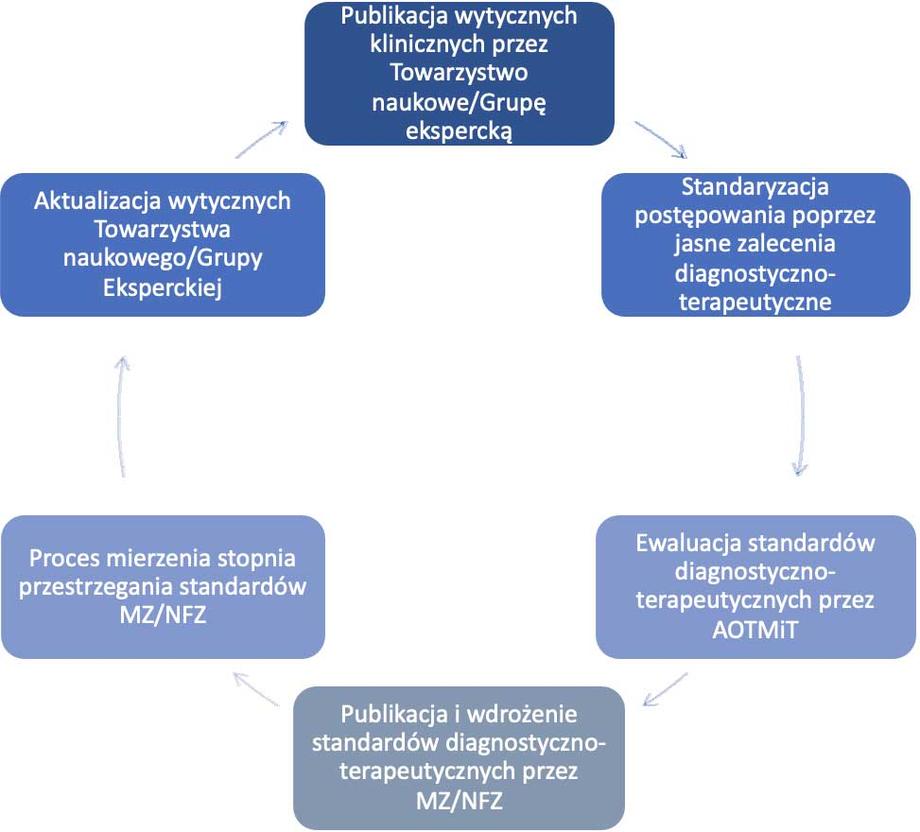 Rycina 1
Rycina 1
Rycina 1. Proces tworzenia i wdrażania standardów postępowania diagnostyczno-terapeutycznego
Źródło: Opracowanie własne
Standaryzacja postępowania może zostać wprost wprowadzona przez Ministra Zdrowia (MZ) na podstawie wytycznych europejskiego lub krajowego towarzystwa naukowego albo wytyczne posłużą do wypracowania przez zespół składający się z przedstawicieli towarzystwa naukowego oraz przedstawicieli konsultanta krajowego odpowiedniego standardu postępowania przez MZ.
Bibliografia
1. Bembnowska Marta i Jośko-Ochojska Jadwiga. Zarządzanie jakością w ochronie zdrowia. Hygeia Public Health. 2015, t. 50, nr 3, s. 457-462.
2. Najwyższa Izba Kontroli. Raport: System ochrony zdrowia w Polsce – stan obecny i pożądane kierunki zmian. Warszawa: NIK, 2019. [Online] 05.02.2023. https://www.nik.gov.pl/plik/id,20223,vp,22913.pdf
3. Czauderna Piotr i in. [red.]. Strategiczne kierunki rozwoju systemu ochrony zdrowia w Polsce. Wyniki ogólnonarodowej debaty o kierunkach zmian w ochronie zdrowia: dokument podsumowujący. Warszawa: Ministerstwo Zdrowia, 2019.
4. Zdrowa Przyszłość. Ramy strategiczne rozwoju systemu ochrony zdrowia na lata 2021-2027, z perspektywą do 2030 r. Załącznik do uchwały nr 196/2021 Rady Ministrów z dnia 27 grudnia 2021 r. [Online] 05.02.2023. https://www.gov.pl/web/zdrowie/zdrowa-przyszlosc-ramy-strategiczne-rozwoju-systemu-ochrony-zdrowia-na-lata-2021-2027-z-perspektywa-do-2030
5. American Society for Quality. What are quality standards? [Online] 16.06.2023. https://asq.org/quality-resources/learn-about-standards
6. Ministerstwo Zdrowia. Standardy medyczne. [Online] 16.06.2023. http://www.archiwum.mz. gov.pl/system-ochrony-zdrowia/organizacja-ochrony-zdrowia/standardy-medyczne/
7. Centrum Monitorowania Jakości w Ochronie Zdrowia. Lista organizacji z aktualnym certyfikatem akredytacji. [Online] 16.06.2023. https://www.cmj.org.pl/akredytacja/certyfikaty.php?typ=szpital
8. Centralny Ośrodek Informacji Gospodarczej. Lista szpitali. [Online] 16.06.2023. https://www.coig. com.pl/lista_wykaz-szpitali_wPolsce.php 9. Ustawa z dnia 30 kwietnia 2010 r. o instytutach badawczych. Dz. U. 2010, poz. 618.
10. Institute of Medicine. Crossing the quality chasm: a new health system for the 21st century. Washington DC: National Academy Press, 2001.
11. Donabedian Avedis. Evaluating the quality of medical care. Milbank Q. 2005, t. 83, nr 4, s. 691-729.
12. Spertus John A i in. ACCF/AHA new insights into the methodology of performance measurement: a report of the American College of Cardiology Foundation/American Heart Association Task Force on performance measures. Circulation. 2010, t. 122, nr 20, s. 2091-2106.
13. Song Zirui i in. Health care spending, utilization, and quality 8 years into global payment. N Engl J Med. 2019, t. 381, nr 1, s. 252-263.
14. Aktaa Suleman i in. ESC methodology for the development of quality indicators for the quantification of cardiovascular care and outcomes. Eur Heart J Qual Care Clin Outcomes. 2022, t. 8, nr 1, s. 4-13.
15. European Commission. Investing In Health, Key Messages, February 2013. [Online] 09.11.2022. http://ec.europa.eu/health/strategy/docs/investing_health_key_messages_en.pdf
16. Konkluzje Rady w sprawie wspólnych wartości i zasad systemów opieki zdrowotnej Unii Europejskiej. Dz. Urz. UE C 146 z 22.06.2006 (2006C 146/01).
17. Komisja Europejska, DG ds. Zdrowia i Konsumentów. Zdrowie publiczne. Strategia zdrowia. [Online] 26.07.2013. http://ec.europa.eu/health/strategy/policy/index_pl.htm
18. European Commission. The quality of public expenditures in the EU. European Economy, Occasional Papers 125, December 2012. [Online] 09.11.2022. http://ec.europa.eu/economy_finance/ publications/occasional_paper/2012/pdf/ocp125_en.pdf
19. General Medical Services (GMS) contract Quality and Outcomes Framework (QOF). Guidance for GMS contract 2019/20 in England. NHS 202119, p. 48. [Online] 09.11.2022. https://www.england. nhs.uk/wp-content/uploads/2020/09/C0713-202021-General-Medical-Services-GMS-contract-Quality-and-Outcomes-Framework-QOF-Guidance.pdfhttps://www.england.nhs.uk/wp-content/uploads/2019/05/gms-contract-qof-guidance-april-2019.pdf
20. NHS Digital Quality and Outcomes Framework. QOF 2019-2020 results. [Online] 09.11.2022. https://qof.digital.nhs.uk/
21. Jankowski Piotr i inni. Opieka koordynowana po zawale serca. Stanowisko Polskiego Towarzystwa Kardiologicznego oraz Agencji Oceny Technologii Medycznych i Taryfikacji. Kardiol Pol. 2016, t. 74, nr 8, s. 800-811.
22. Rozporządzenie Ministra Zdrowia z dnia 16 grudnia 2016 r. zmieniające rozporządzenie w sprawie świadczeń gwarantowanych z zakresu leczenia szpitalnego. Dz.U. 2016, poz. 2163.
23. Zarządzenie Nr 38/2017/DSOZ Prezesa Narodowego Funduszu Zdrowia z dnia 29 maja 2017 r. w sprawie określenia warunków zawierania i realizacji umów w rodzaju leczenie szpitalne – świadczenia kompleksowe. [Online] 09.11.2022. https://www.nfz.gov.pl/zarzadzenia-prezesa/zarzadzenia-prezesa-nfz/zarzadzenie-nr-382017dsoz,6578.html
24. Rozporządzenie Ministra Zdrowia z dnia 12 grudnia 2018 r. zmieniające rozporządzenie w sprawie świadczeń gwarantowanych z zakresu leczenia szpitalnego. Dz.U. 2018, poz. 2376.
25. Jankowski Piotr i inni. Innovative managed care may be related to improved prognosis for acute myocardial infarction survivors. Circ Cardiovasc Qual Outcomes. 2021, t. 14, nr 8, art. e007800.
26. Feusette Piotr i inni. Comprehensive coordinated care after myocardial infarction (KOS‑Zawał): a patient's perspective. Kardiol Pol. 2019, t. 77, nr 5, s. 568-570.
27. Rozporządzenie Ministra Zdrowia z dnia 12 sierpnia 2021 r. w sprawie programu pilotażowego w zakresie kompleksowej opieki specjalistycznej nad świadczeniobiorcami leczonymi z powodu otyłości olbrzymiej KOS-BAR. Dz. U. 2021, poz. 1622.
28. Zarządzenie nr 181/2021/DSOZ Prezesa Narodowego Funduszu Zdrowia z dnia 08.11.2021 r. w sprawie programu pilotażowego w zakresie kompleksowej opieki specjalistycznej nad świadczeniobiorcami leczonymi z powodu otyłości olbrzymiej KOS-BAR. [Online] 09.11.2022. https://www.nfz.gov.pl/zarzadzenia-prezesa/zarzadzenia-prezesa-nfz/zarzadzenie-nr-1812021dsoz,7439.html
29. Budzyński Andrzej i in. Model kompleksowej opieki nad pacjentem chorym na otyłość olbrzymią leczoną chirurgicznie. Warszawa: Uczelnia Łazarskiego, 2020. [Online] 05.02.2023. https://izwoz.lazarski.pl/fileadmin/user_upload/user_upload/Raport_otylos__c___30.06.21.pdf
30. WHO. Guidelines Review Committee. [Online] 16.06.2023. https://www.who.int/groups/guidelines-review-committee
31. Haute Autorité de Santé. Methodology for guideline development. [Online] 16.06.2023. https://www.has-sante.fr/jcms/c_2040454/en/methodology-for-guideline-development
32. Guyatt Gordon H i in. GRADE: an emerging consensus on rating quality of evidence and strength of recommendations. BMJ 2008, t. 336, nr 7650, s. 924-926.



